本篇围绕2017年国家技术发明奖二等奖项目“国家1.1类新药盐酸安妥沙星”展开,该奖项由中国科学院上海药物研究所杨玉社研究员领衔的团队获得。
自20世纪40年代青霉素问世以来,抗生素(又称抗菌素)便与微生物一起渗入了人类的每一寸生活,它们的工作领域几乎覆盖了人体所有部位——从呼吸道到前列腺,从腹腔和肠胃到关节与皮肤,哪里有病原微生物感染,我们就会派它们去哪里执行抑菌或杀菌的任务。
但抗生素的使用过程又引发新的问题——抗生素耐药性。《全球抗菌素耐药回顾》(The Review on Antimicrobial Resistance)报告指出,目前耐药性感染会在全球范围内造成每年约70万人死亡;而到2050年,这个数字很可能会蹿升至1 000万人。
世界卫生组织(WHO)曾于2017年发布报告呼吁人们科学使用抗生素,并设立了世界提高抗生素认识周,还推出了抗生素分级制,将其按使用优先级分为可用类、慎用类、备用类。即便如此,滥用情况依然非常严重,由此又大大刺激了抗生素耐药性的发展。面对日趋严重的抗生素耐药性问题,人们一方面继续努力采取各种措施减少滥用,另一方面科学家马不停蹄地开拓新的抗生素品种。
那么,在了解科学家开拓抗生素新品种之前,我们先了解下抗生素类别。
抗生素家族之“喹诺酮类”
抗生素分为天然与人工合成两种,前者由微生物代谢产生,包括青霉素类、头孢菌素类、大环内酯类以及多肽类等;后者则包括喹诺酮类以及磺胺类等。
其中,从20世纪60年代兴起的喹诺酮类药物是抗生素这座堡垒中的关键基石,迄今已经发展到了第四代共计30多个品种,并成为仅次于头孢菌素类药物的第二大类抗感染药物。
目前临床上喹诺酮类药物的主力品种已发展到第三代和第四代,包括环丙沙星、左氧氟沙星及莫西沙星等。相比第一、二代的老前辈,它们更具有广谱抗菌活性,且活性更强,安全性也更出色,理论上可以对付大多数敏感菌引发的各处感染,临床应用非常广泛;另外,因为分子结构中的C6连接着氟原子,它们也被称为氟喹诺酮类药物。
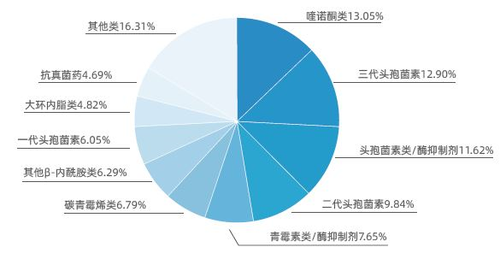
氟喹诺酮类药物毫无疑问是抗生素家族中的强势者,它们长期以来占据全球抗感染药物市场的前两位,其销量仅次于头孢菌素类。在我国,根据国家卫生健康委发布的《中国抗菌药物临床应用管理和细菌耐药现状》报告,2017年我国临床常用抗菌药使用构成中,喹诺酮类药物占总消耗量的13.05%,位居榜首,其中的左氧氟沙星和莫西沙星各占8.13%和4.51%。
目前喹诺酮类药物主要被用于呼吸道、尿路、前列腺、皮肤及软组织、肠道以及腹腔和盆腔等部位的感染,疗效颇佳。不过它的看家本领还要属对社区获得性肺炎(CAP)的治疗。简单来说,CAP指在医院外感染的肺炎。
目前市场里最炙手可热的双子星——左氧氟沙星和莫西沙星就以其在CAP治疗方面的出色表现被称为“呼吸喹诺酮类药物”。前者的药代动力学性质优异,甚至被用作二线抗肺结核病药物;后者则有着 “治疗呼吸道感染接近理想的药物”的美名。

2017年各类主要抗菌药物消耗量构成比
那么,这种抗生素如何发挥功能?其抗菌机制是啥?这要从生物细胞内两种非常关键的酶说起。
“黑化”细菌里的酶
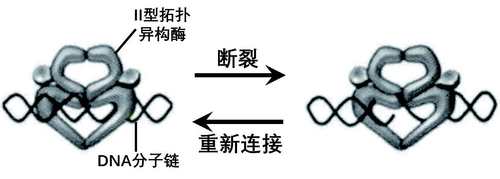
大多数的细菌都编码着两种同源性II型拓扑异构酶,也就是DNA促旋酶和拓扑异构酶IV。二酶协力,帮助DNA控制住自己的形态——分子链过度缠绕了,它俩就帮着解除超螺旋结构;分子链太松弛了,它们也会化“松”为“结”,使链段转变成超螺旋结构。
这一调控DNA拓扑状态的功能的实现方法就在于二酶催化DNA分子链的断裂与重新结合。
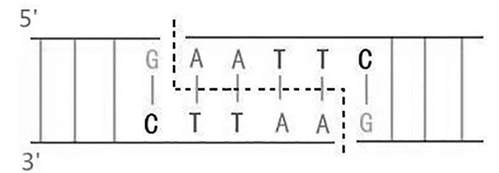
在进行催化断裂时,DNA促旋酶和拓扑异构酶IV会促使DNA骨架上形成相距4个碱基对的交错切点,随之也产生新的DNA 5'-末端(磷酸端)。

相距4个碱基对的交错切点
二酶再将自身的活性酪氨酸残基与这个新生的DNA 5'-末端以共价键形式结合,从而保持基因组在该过程当中的完整性。此类通过共价键结合的酶-断裂DNA复合物被称为“断裂复合物”。催化断裂的过程由三磷酸腺苷(ATP)的结合与水解来供能,这部分能量也被暂时存储并用于后续的再结合过程。
到了结合的时候,之前储存在酶与DNA的共价键中的ATP水解释放能量,拓扑异构酶随之发生构型变化,DNA分子链又被重新连接了起来,而酶也恢复了原来的催化活性。

细菌II型拓扑异构酶的双重生理作用
不难想见,要弄死细菌,破坏其DNA分子链的断裂与再结合过程不失为良策,而喹诺酮类药物就一直致力于此。具体怎么运作的呢?
一方面,它们会“黑化”细菌体内的拓扑异构酶为细胞毒素,使其失控般地去断裂DNA链,而令酶-DNA断裂复合物的浓度过高;这种DNA断裂会依次触发SOS反应(DNA受到严重损伤时细胞做出的应激反应)和其他DNA修复反应,当断裂程度远远超过被修复程度,细菌就可能死亡。具备这种“黑化”能力的喹喏酮类药物被称为“拓扑异构酶毒剂”。
另一方面,喹喏酮类药物也可以不增大DNA分子断裂程度,而是通过抑制这些酶的总体催化活性,影响大量核酸的加工过程,以实现杀菌目的。这类药物也被称为“催化抑制剂”。
中国的喹诺酮类抗生素——盐酸安妥沙星
之前提到,卖得最好、用得最多的喹诺酮类药物是左氧氟沙星。相比于同样在20世纪90年代后进入临床应用的其他同类药——加替沙星(后撤市)、莫西沙星以及吉米沙星等,左氧氟沙星对厌氧菌的抗菌活性稍弱,但其药代动力学特征更出彩——它在肺组织和呼吸道分泌物中的药物浓度明显更高,且半衰期更长、口服剂型的生物利用度更高,所以总体上更受患者青睐。
不过我们无法忽视左氧氟沙星等同类药物存在的副作用问题。

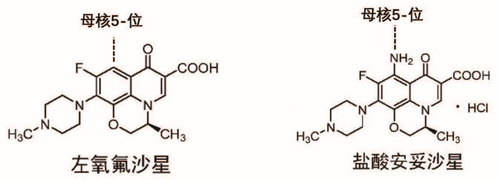
左氧氟沙星与盐酸安妥沙星的化学结构
氟喹诺酮类抗生素往往会有比较强烈的光毒性,所导致的光敏反应会使暴露于光下的皮肤出现痒性红斑、皮肤脱落、糜烂、水泡、水肿等问题,洛美、司帕、氟罗沙星便因此副作用被迫撤市。
与此同时,它们也很可能抑制机体内的hERG钾电流,进而引发致死性心律失常,严重威胁着患者心脏。因为这些副作用而被迫撤市的格帕沙星与替马沙星徒留叹息,被美国食品药品管理局(FDA)黑框警告的莫西沙星也走在安全险道之上。
另一方面,喹诺酮类抗生素是我国抗菌药物的三大主力品种之一,虽然在1967年我国已成功仿制了第一代喹诺酮类药物萘啶酸,但中国人在这个领域内经历了长达40多年的新药研发空白,国人所使用的沙星类抗菌药都是国外研发的。
我国长期缺乏自主知识产权抗菌药物的现状令药物学研究人员寝食难安。2002年,中国科学院上海药物研究所杨玉社博士在接受《世界科学》采访时,曾感叹:“随着我国加入世贸组织(WTO),如果我国制药企业没有自己的专利产品,意味着我们将把巨大的、利润丰厚的国内医药市场拱手让人。”
基于这样的背景,背负着改变现状压力的我国药物学家从20世纪90年代初就开始了自主研发之路。有一批药物研发人深切体会了这种压力,其中,中国科学院上海药物研究所的嵇汝运院士领衔的研究团队就是其中的重要力量,杨玉社博士是这个团队的主要力量。
从1993年开始,这个团队致力于喹诺酮类抗生素的研发。筚路蓝缕,在设计并合成了5类62个新化合物后,他们终于在2009年成功研制出盐酸安妥沙星并上市。盐酸安妥沙星也由此成为我国第一个具有新颖化学结构和自主知识产权的1.1类化学新药。
获得国内首个1类化学新药(NCE)殊荣的该项目奥妙何在?2020年4月,接受《世界科学》采访的该发明的第一完成人杨玉社研究员解释:盐酸安妥沙星在左氧氟沙星的化学结构基础上,非常巧妙地在母核5-位引入了氨基。
结果,这一新型的分子结构赋予了安妥沙星几乎可以忽略的光毒性——动物实验显示摄入安妥沙星的小鼠在光照下的耳部光敏反应小到令人几乎瞧不出来。
这一结构改变,也带来了高于左氧氟沙星10倍以上的心脏安全性。
还有显著提升了的抗菌活性,优化了代谢性质,盐酸安妥沙星是同类产品中半衰期最长、口服生物利用度最高(也可静脉注射)的产品,其片剂实现了每天给药一次的优良药物释放特性,是真正意义上的长效氟喹诺酮类药物。
大规模 IV期临床研究证实,盐酸安妥沙星可治疗各种急性细菌感染,临床治愈率为98.8%,不良反应发生率仅1.2%,综合性能在国际同类产品中名列前茅。
盐酸安妥沙星具有良好的药物经济性,在相同疗效时,日均费用低于第四代氟喹诺酮代表性产品莫西沙星和吉米沙星。
在2018初的国家科学技术奖励大会上,这个我国自1993年实施药品专利法以来的第一个化学创新药物,斩获了2017年度国家技术发明奖二等奖。
抗菌药盐酸安妥沙星研制成功之后,杨玉社研究员领衔的研究团队并未放慢与细菌及其耐药性作斗争的步伐。其团队正紧盯革兰氏阴性菌导致全球80%的耐药性但无药可治问题,为此研发了一款具有广谱性的抗革兰氏阴性菌药物,预计2020年年底或能进行临床前研究。前景可期!
_________________
本文由上海市“科技创新行动计划”科普项目(19DZ2332500)资助。